Il dolore agli occhi e della regione orbitaria di origine non bulbare
Dolore riferito agli occhi di origine extra-bulbare
 La definizione che la IASP, International Society for Study of Pain, che dà del dolore è la seguente: "il dolore è una spiacevole esperienza sensoriale ed emozionale associata a una lesione tissutale in atto o potenziale, o descritta nei termini di danno" (H. Merskey and N. Bogduk, 1994). Cartesio, già quattro secoli fa, intuì la funzione del dolore come sistema di autodifesa; nei suoi scritti sul dolore espresse, nello stesso tempo, tutto il suo smarrimento e l'incertezza per la molteplicità delle sue cause, come emerge chiaramente dall'espressione "campanello d'allarme in una torre campanaria". La IASP afferma inoltre che "il dolore è sempre soggettivo" e bisogna accettarlo anche in assenza di obbiettività organica e funzionale.
La definizione che la IASP, International Society for Study of Pain, che dà del dolore è la seguente: "il dolore è una spiacevole esperienza sensoriale ed emozionale associata a una lesione tissutale in atto o potenziale, o descritta nei termini di danno" (H. Merskey and N. Bogduk, 1994). Cartesio, già quattro secoli fa, intuì la funzione del dolore come sistema di autodifesa; nei suoi scritti sul dolore espresse, nello stesso tempo, tutto il suo smarrimento e l'incertezza per la molteplicità delle sue cause, come emerge chiaramente dall'espressione "campanello d'allarme in una torre campanaria". La IASP afferma inoltre che "il dolore è sempre soggettivo" e bisogna accettarlo anche in assenza di obbiettività organica e funzionale. 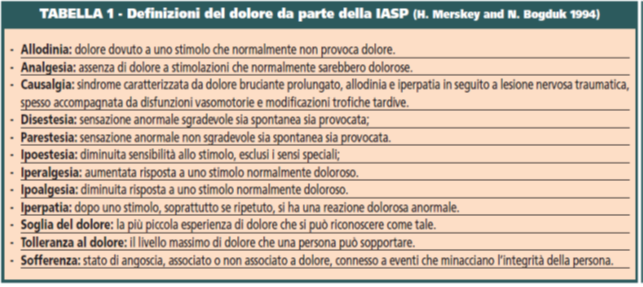

 Il termine inglese "pain", più di altri idiomi, evidenzia, oltre lo stato fisico, quello psichico presente in chi vive quest'esperienza. Deriva dal latino "poena", pena, punizione, condizione più complessa ed elaborata rispetto all'esperienza fisica e sensoriale del semplice dolore.
Il termine inglese "pain", più di altri idiomi, evidenzia, oltre lo stato fisico, quello psichico presente in chi vive quest'esperienza. Deriva dal latino "poena", pena, punizione, condizione più complessa ed elaborata rispetto all'esperienza fisica e sensoriale del semplice dolore.
 Albert Schweitzer, medico alsaziano, teologo, musicista e missionario in Africa, premio Nobel per la pace nel 1952, affermava che "il dolore è un nefando signore dell'umanità, più temibile della morte stessa", a sottolineare la tragica condizione che può assumere in chi lo subisce in modo devastante e/o permanente. Per capire appieno l'importanza del dolore cefalico e orbitario in particolare, è necessario introdurre il concetto di "intrusione" del dolore, che David Balan nel 1968 rendeva comprensibile associandolo alla "distalità", divario fenomenico tra un "evento" e il "se" che lo percepisce. Una percezione dolorosa recepita "dentro di noi" può variare per grado di "intrusione", per la diversa "distalità fenomenica" della sua gravità soggettivamente avvertita. Infatti, è esperienza comune che un dolore a un piede è vissuto come meno grave di un dolore cefalico. Il dolore nocicettivo spesso è fisiologico, di difesa e allarme, mentre il dolore neuropatico o psicogeno è legato a un'alterazione anatomo-funzionale del sistema nervoso centrale e/o periferico.
Il vero scopritore del ganglio trigeminale fu Giulio Cesare Casseri o Casserio, circa duecento anni prima. Con anatomici del calibro del Fabrici, Vesalio, Falloppio e del Corti, il Casserio contribuì alla fama europea di Padova come città della medicina moderna, dove fu istituita la prima sala settoria per lo studio sistematico dell'anatomia, il Teatro Anatomico al Palazzo Bo (1594)
Albert Schweitzer, medico alsaziano, teologo, musicista e missionario in Africa, premio Nobel per la pace nel 1952, affermava che "il dolore è un nefando signore dell'umanità, più temibile della morte stessa", a sottolineare la tragica condizione che può assumere in chi lo subisce in modo devastante e/o permanente. Per capire appieno l'importanza del dolore cefalico e orbitario in particolare, è necessario introdurre il concetto di "intrusione" del dolore, che David Balan nel 1968 rendeva comprensibile associandolo alla "distalità", divario fenomenico tra un "evento" e il "se" che lo percepisce. Una percezione dolorosa recepita "dentro di noi" può variare per grado di "intrusione", per la diversa "distalità fenomenica" della sua gravità soggettivamente avvertita. Infatti, è esperienza comune che un dolore a un piede è vissuto come meno grave di un dolore cefalico. Il dolore nocicettivo spesso è fisiologico, di difesa e allarme, mentre il dolore neuropatico o psicogeno è legato a un'alterazione anatomo-funzionale del sistema nervoso centrale e/o periferico.
Il vero scopritore del ganglio trigeminale fu Giulio Cesare Casseri o Casserio, circa duecento anni prima. Con anatomici del calibro del Fabrici, Vesalio, Falloppio e del Corti, il Casserio contribuì alla fama europea di Padova come città della medicina moderna, dove fu istituita la prima sala settoria per lo studio sistematico dell'anatomia, il Teatro Anatomico al Palazzo Bo (1594)
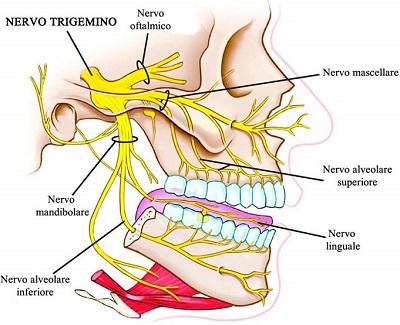
 Il trigemino, in realtà, è composto di tre nervi e i suoi fasci destinati alle tre branche continuano a restare distinti anche all'interno del ganglio gasseriano. Gli stretti rapporti anatomici del ganglio del Gasser, immerso nel liquor ce-falorachidiano, con il seno petroso, il seno cavernoso, la carotide interna e le meningi, lo rendono facilmente influenzabile da queste strutture. Un aumento di tensione liquorale, delle meningi o della falce del cervelletto, alla quale il nervo oftalmico dà terminazioni nervose può, infatti, essere avvertita come dolore retro-bulbare. Il conflitto vascolare esistente con l'arteria cerebellare superiore o anomalie della basilare sono, del resto, riconosciute tra le cause principali della nevralgia trigeminale. I suoi tre rami terminali, in senso medio-laterale, sono la branca oftalmica V1, la mascellare V2, entrambe esclusivamente sensitive, e la mandibolare V3, mista, con fibre motorie per la masticazione. Il nervo oftalmico V1, branca minore del trigemino, responsabile di gran parte delle algie orbitarie, termina anch'esso con tre rami, che latero- medialmente sono:
- il nervo lacrimale, che si distribuisce alla ghiandola lacrimale
principale e alla palpebra superiore;
- il nervo frontale, diretta prosecuzione dell'oftalmico,
che si distribuisce al cuoio capelluto, al naso, alle palpebre
e alla congiuntiva; ha come rami terminali, il
sopraorbitale, il frontale e il sopra-trocleare;
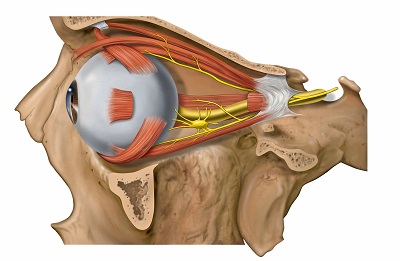
- il nervo naso-ciliare, con fibre sensitive, simpatiche e parasimpatiche; ha come rami terminali la radice lunga del ganglio ciliare, i due nervi ciliari lunghi, l'etmoidale anteriore, posteriore e l'infra-trocleare.
Il ganglio ciliare, parasimpatico, della grandezza di una lenticchia è annesso al nervo oftalmico V1 (nervo del Willis). Questo ganglio, fondamentale per l'apparato visivo, si localizza nella cavità orbitaria tra il nervo ottico e il muscolo retto esterno; fornisce al bulbo oculare un numero mutabile di nervi ciliari brevi, 15/20, che portano efferenze nervose:
- sensitive del Ganglio del Gasser;
- parasimpatiche, per la costrizione della pupilla e del
muscolo ciliare;
- vasomotorie simpatiche.
Al ganglio ciliare, a sua volta, arrivano le seguenti afferenze:
a) la radice breve o corta, parasimpatica;
b) la radice lunga, sensitiva;
c) la radice simpatica.
Il trigemino, in realtà, è composto di tre nervi e i suoi fasci destinati alle tre branche continuano a restare distinti anche all'interno del ganglio gasseriano. Gli stretti rapporti anatomici del ganglio del Gasser, immerso nel liquor ce-falorachidiano, con il seno petroso, il seno cavernoso, la carotide interna e le meningi, lo rendono facilmente influenzabile da queste strutture. Un aumento di tensione liquorale, delle meningi o della falce del cervelletto, alla quale il nervo oftalmico dà terminazioni nervose può, infatti, essere avvertita come dolore retro-bulbare. Il conflitto vascolare esistente con l'arteria cerebellare superiore o anomalie della basilare sono, del resto, riconosciute tra le cause principali della nevralgia trigeminale. I suoi tre rami terminali, in senso medio-laterale, sono la branca oftalmica V1, la mascellare V2, entrambe esclusivamente sensitive, e la mandibolare V3, mista, con fibre motorie per la masticazione. Il nervo oftalmico V1, branca minore del trigemino, responsabile di gran parte delle algie orbitarie, termina anch'esso con tre rami, che latero- medialmente sono:
- il nervo lacrimale, che si distribuisce alla ghiandola lacrimale
principale e alla palpebra superiore;
- il nervo frontale, diretta prosecuzione dell'oftalmico,
che si distribuisce al cuoio capelluto, al naso, alle palpebre
e alla congiuntiva; ha come rami terminali, il
sopraorbitale, il frontale e il sopra-trocleare;
- il nervo naso-ciliare, con fibre sensitive, simpatiche e parasimpatiche; ha come rami terminali la radice lunga del ganglio ciliare, i due nervi ciliari lunghi, l'etmoidale anteriore, posteriore e l'infra-trocleare.
Il ganglio ciliare, parasimpatico, della grandezza di una lenticchia è annesso al nervo oftalmico V1 (nervo del Willis). Questo ganglio, fondamentale per l'apparato visivo, si localizza nella cavità orbitaria tra il nervo ottico e il muscolo retto esterno; fornisce al bulbo oculare un numero mutabile di nervi ciliari brevi, 15/20, che portano efferenze nervose:
- sensitive del Ganglio del Gasser;
- parasimpatiche, per la costrizione della pupilla e del
muscolo ciliare;
- vasomotorie simpatiche.
Al ganglio ciliare, a sua volta, arrivano le seguenti afferenze:
a) la radice breve o corta, parasimpatica;
b) la radice lunga, sensitiva;
c) la radice simpatica.
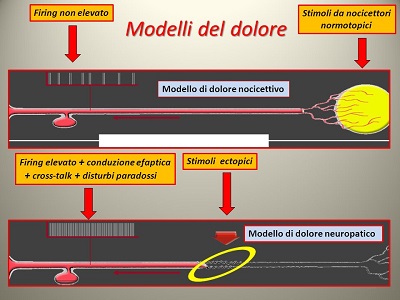
La radice breve o corta, ramo del 3° nervo cranico, ocu-lomotore comune, porta fibre del nucleo esencefalico di Edinger e Westphal (accessorio del 3° nervo cranico), parasimpatiche, per la costrizione dello sfintere pupillare; la radice lunga, del nervo naso-ciliare, di passaggio nel ganglio ciliare, porta fibre sensitive; la radice simpatica, del plesso cavernoso, porta funzioni vasomotorie. Le fibre simpatiche, per la dilatazione pupillare, arrivano direttamente all'iride tramite i due nervi ciliari lunghi (del n.naso-ciliare dell'oftalmico, V1). L'importanza del trigemino risiede nel territorio cui sovraintende. Il cranio, per la complessità degli organi di senso che accoglie, riveste funzioni vitali per la sopravvivenza dell'uomo. Per questi motivi filogenetici l'impalcatura nervosa sensoriale doveva esser la più estesa e completa possibile, e il trigemino assolve pienamente queste funzioni. La nevralgia trigeminale, di cui parleremo in seguito, è una delle algie nervose più importanti e dolorose cui l'uomo può essere sottoposto. La comprensione fisiopatologica del dolore ha avuto una clamorosa svolta con la scoperta della teoria del cancello, Gate Control Theory.
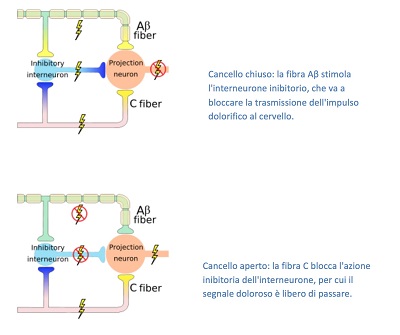 Questa teoria ci fornisce un modello esplicativo delle modalità di attivazione molecolare dei recettori cellulari, con particolare riferimento
ai processi nocicettivi per la percezione e trasmissione del olore. Formulata nel 1962 da Ronald Melzack e Patrick Wall, costituisce uno dei più rilevanti passi avanti nei meccanismi molecolari alla base della nocicezione. "Pain Mechanisms: A New Theory", pubblicazione di questi due scienziati, apparsa nel 1965 su Science (Science: 150, 171-179, 1965), è stata definita come "The most influential ever written in the field of pain". Il dolore, captato a livello periferico dai nocicettori, è trasmesso per mezzo di due tipi di fibre nervose:
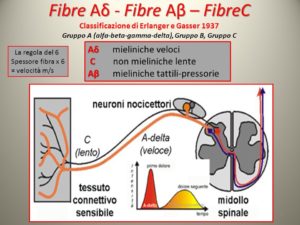
• Aδ (A-delta) mielinizzate a trasmissione veloce;
• C demielinizzate a trasmissione lenta.
La Classificazione di Erlanger e Gasser (1937) divide le fibre nervose in tre gruppi A, B e C, per la velocità di conduzione, la presenza di rivestimento mielinico e per il loro diametro. Le Fibre A, mieliniche, a loro volta sono distinte in alfa, beta, gamma e delta; le Fibre B, mieliniche pregangliari, fanno parte del sistema autonomo, le fibre C, amieliniche, di più piccolo diametro, costituiscono, infine, più della metà di tutte le fibre sensitive dei nervi periferici e delle postgangliari del sistema autonomo. Tutte queste fibre si dirigono dal recettore periferico al midollo spinale, dove prendono sinapsi con un neurone midollare.
Questa teoria ci fornisce un modello esplicativo delle modalità di attivazione molecolare dei recettori cellulari, con particolare riferimento
ai processi nocicettivi per la percezione e trasmissione del olore. Formulata nel 1962 da Ronald Melzack e Patrick Wall, costituisce uno dei più rilevanti passi avanti nei meccanismi molecolari alla base della nocicezione. "Pain Mechanisms: A New Theory", pubblicazione di questi due scienziati, apparsa nel 1965 su Science (Science: 150, 171-179, 1965), è stata definita come "The most influential ever written in the field of pain". Il dolore, captato a livello periferico dai nocicettori, è trasmesso per mezzo di due tipi di fibre nervose:
• Aδ (A-delta) mielinizzate a trasmissione veloce;
• C demielinizzate a trasmissione lenta.
La Classificazione di Erlanger e Gasser (1937) divide le fibre nervose in tre gruppi A, B e C, per la velocità di conduzione, la presenza di rivestimento mielinico e per il loro diametro. Le Fibre A, mieliniche, a loro volta sono distinte in alfa, beta, gamma e delta; le Fibre B, mieliniche pregangliari, fanno parte del sistema autonomo, le fibre C, amieliniche, di più piccolo diametro, costituiscono, infine, più della metà di tutte le fibre sensitive dei nervi periferici e delle postgangliari del sistema autonomo. Tutte queste fibre si dirigono dal recettore periferico al midollo spinale, dove prendono sinapsi con un neurone midollare.
 Il loro assone, attraverso il fascio spino-talamico, invia il messaggio dolorifico ad una struttura encefalica, la corteccia cerebrale, il talamo, l'ipotalamo e l'amigdala, per l'elaborazione finale. Melzack e Wall hanno individuato l'esistenza di piccoli interneuroni specifici, i "neuroni corti", intercalati nel circuito di trasmissione dell'impulso della fibra del nocicettore
al neurone midollare, localizzati nella sostanza gelatinosa del Rolando, nel corno posteriore della sostanza grigia del midollo spinale; utilizzano come neurotrasmettitore un oppioide endogeno, l'encefalina. Le fibre Aδ, Aδ e C, con le loro sinapsi midollari, determinano la qualità del segnale trasmesso. Se prevalgono le fibre Aß di grosso calibro tattili-pressorie, il "cancello" si chiude e non passa nessuno stimolo doloroso, se prevalgono le fibre Ad o C, nocicettive lente e veloci rispettivamente,
il "cancello" si apre e l'impulso dolorifico passa e arriva ai centri superiori. Questa modulazione esiste anche nella trasmissione degli stimoli della regione cefalica, per il territorio trigeminale, con modalità ancora da scoprire interamente.
L'IHS, International Headache Society, Società Internazionale delle cefalee, organizzazione mondiale leader per lo studio e la prevenzione del dolore cefalico, ha redatto la classificazione internazionale delle cefalee, arrivata alla seconda edizione, ICHD-II 2004, International Classification Of Headache Disorders, che include oltre duecento tra cefalee e algie craniche, raggruppate in gruppi gerarchici. Ogni lavoro scientifico riguardante le cefalee e le algie
craniche, per essere accettato e pubblicato, deve far riferimento a questa classificazione internazionale, universalmente accettata. L'ICHD-II 2004 divide le cefalee e algie craniche in tre grandi gruppi:
Il loro assone, attraverso il fascio spino-talamico, invia il messaggio dolorifico ad una struttura encefalica, la corteccia cerebrale, il talamo, l'ipotalamo e l'amigdala, per l'elaborazione finale. Melzack e Wall hanno individuato l'esistenza di piccoli interneuroni specifici, i "neuroni corti", intercalati nel circuito di trasmissione dell'impulso della fibra del nocicettore
al neurone midollare, localizzati nella sostanza gelatinosa del Rolando, nel corno posteriore della sostanza grigia del midollo spinale; utilizzano come neurotrasmettitore un oppioide endogeno, l'encefalina. Le fibre Aδ, Aδ e C, con le loro sinapsi midollari, determinano la qualità del segnale trasmesso. Se prevalgono le fibre Aß di grosso calibro tattili-pressorie, il "cancello" si chiude e non passa nessuno stimolo doloroso, se prevalgono le fibre Ad o C, nocicettive lente e veloci rispettivamente,
il "cancello" si apre e l'impulso dolorifico passa e arriva ai centri superiori. Questa modulazione esiste anche nella trasmissione degli stimoli della regione cefalica, per il territorio trigeminale, con modalità ancora da scoprire interamente.
L'IHS, International Headache Society, Società Internazionale delle cefalee, organizzazione mondiale leader per lo studio e la prevenzione del dolore cefalico, ha redatto la classificazione internazionale delle cefalee, arrivata alla seconda edizione, ICHD-II 2004, International Classification Of Headache Disorders, che include oltre duecento tra cefalee e algie craniche, raggruppate in gruppi gerarchici. Ogni lavoro scientifico riguardante le cefalee e le algie
craniche, per essere accettato e pubblicato, deve far riferimento a questa classificazione internazionale, universalmente accettata. L'ICHD-II 2004 divide le cefalee e algie craniche in tre grandi gruppi: - Cefalee primarie (22)
- Cefalee secondarie (48)
- Nevralgie craniche, dolori facciali centrali e altre cefalee (21)
Questi tre gruppi, a loro volta, comprendono sottogruppi, con numerose entità autonome, clinicamente individuate e circoscritte. In questo mare magno, nel quale è difficile districarsi, trovare un rientamento sicuro non è certo compito dell'oftalmologo. L'oculista però è spesso chiamato a intervenire in prima battuta in molte di queste multiformi e angoscianti patologie; avere un orientamento di base è più che necessario. La regione orbitaria e il bulbo sono, infatti, coinvolti direttamente o indirettamente nelle maggior parte delle algie craniche. Considerare le diverse forme cefalalgiche che coinvolgono la regione orbitaria, è, quindi, opportuno e doveroso. Questo articolo vuole essere un tentativo per rendere
maggiormente agevole il cammino nelle algie craniche, spesso difficoltose per approccio clinico, poco familiari a noi oculisti, compiutamente conosciute da pochi cultori della neuro-oftalmologia.
1) Emicrania (IHS 1)
2) Cefalea di tipo tensivo (IHS 2)
3) Cefalea a grappolo e altre cefalalgie autonomistico trigeminali (IHS 3)
4) Altre cefalee primarie (IHS 4)
Il capitolo delle emicranie a sua volta prevede:
1) Emicrania senza aura (IHS 1.1.)
2) Emicrania con aura (IHS 1.2.)
3) Sindromi periodiche dell'infanzia possibili precursori comuni dell'emicrania (IHS 1.3.)
4) Emicrania retinica (IHS 1.4.)
5) Complicanze dell'emicrania (IHS 1.5.)
6) Probabile emicrania (IHS 1.6.)
Emicrania con aura
Il gruppo delle Cefalee Primarie, secondo la classificazione ICHD-II 2004, comprende quattro sottogruppi :1) Emicrania (IHS 1)
2) Cefalea di tipo tensivo (IHS 2)
3) Cefalea a grappolo e altre cefalalgie autonomistico trigeminali (IHS 3)
4) Altre cefalee primarie (IHS 4)
Il capitolo delle emicranie a sua volta prevede:
1) Emicrania senza aura (IHS 1.1.)
2) Emicrania con aura (IHS 1.2.)
3) Sindromi periodiche dell'infanzia possibili precursori comuni dell'emicrania (IHS 1.3.)
4) Emicrania retinica (IHS 1.4.)
5) Complicanze dell'emicrania (IHS 1.5.)
6) Probabile emicrania (IHS 1.6.)
Il GBD, Global Burden of Disease Stady, con il contributo di centinaia di esperti da tutto il mondo, tra cui i ricercatori dell'OMS, Organizzazione Mondiale della Sanità, pone le emicranie, tra tutte le 291 cause di morte e d'invalidità censite, al 19° posto nel Report del 2001. Per l'OMS una disabilità, disability, è "una qualsiasi limitazione o perdita della capacità di compiere un'attività nel modo o nell'ampiezza considerati normali per un essere umano", distinguendola alla menomazione e dall'handicap, maggiormente inficianti le capacità personali e lavorative del soggetto. In Italia, come in Europa in genere, l'emicrania ha una frequenza del 12% circa, diminuendo drasticamente al 2% nel continente africano e a Hong-Kong.
L'emicrania con aura, conosciuta anche come emicrania oftalmica, classica, emiparestesica, emiplegica, afasica, come emicrania accompagnata o complicata, è la forma con la quale l'oculista si confronta più frequentemente. L'emicrania con aura è un disturbo ricorrente, costituisce il 20% delle emicranie; l'altro 80% è rappresentato dalle forme senza aura, con una frequenza tra donne e uomini di 2-3,5: 1 tra i 20 e i 60 anni d'età. E' un disordine caratterizzato da attacchi periodici con sintomi neurologici focali reversibili, che si manifestano gradualmente in 5- 20 minuti e terminano in 60 minuti circa, con una certa predisposizione ereditaria (autosomica dominante a penetranza incompleta). La cefalea, con le caratteristiche dell'attacco emicranico, segue quasi sempre i sintomi dell'aura. Nel 15% dei casi la cefalea può essere assente, equivalente emicranico, o avere caratteristiche differenti dall'emicrania classica. Si manifesta temporalmente in quattro fasi: sintomi, premonitori, aura, emicrania, sintomi residui e la risoluzione dell'evento con un periodo di normalità sintomatologica. I sintomi premonitori, sono molto vaghi:
fame, sbadigli, aumento delle percezioni sensoriali, ritenzione idrica, che avvalorerebbero un'origine ipotalamica dell'affezione. Di solito sono turbamenti dell'umore mal definiti e raramente riferiti dai pazienti, se non richiesto con insistenza nell'anamnesi. L'aura si manifesta con sintomi transitori che precedono o più raramente accompagnano la fase algica; può avere caratteristiche visive (90%), sensitive (57%), più raramente afasiche (20%) o motorie (6%). I fenomeni visivi dell'aura possono essere positivi, come la comparsa di luci bianche o colorate, lampi, linee ondulate e/o tremolanti, noti come scotomi scintillanti, spettri di fortificazione o teicopsie, oppure essere negativi, macchie scure o perdita parziale o totale del visus, che preoccupano maggiormente il paziente.
I fenomeni sensitivi dell'aura possono essere anch'essi positivi, parestesie come punture di spillo, formicolii, o negativi, fenomeni ipoestesici; sono unilaterali, a lenta progressione, la cosiddetta "marcia dell'aura sensitiva".
I fenomeni afasici dell'aura, più rari, si associano ai fenomeni sensitivi che coinvolgono il viso, e interessano l'espressione verbale, con frequente "amnesia nominum". Infine, i fenomeni motori si presentano con ipostenia ad un arto e/o un'emiparesi di breve durata, sempre unilaterali, associati comunemente a fenomeni visivi o sensitivi. L'emicrania, che esordisce di solito dopo l'aura, può comparire anche senza alcun sintomo, aumenta nel tempo, raggiungendo la massima intensità in 30-120 minuti; raro un suo esordio notturno, nel sonno. All'emicrania possono associarsi nausea, vomito, fonofobia e fotofobia di varia intensità; le luci, i rumori, i minimi urti o i movimenti esacerbano il dolore, costringendo i malati a rimanere immobili al buio, lontano da fonti sonore. Seguono i sintomi residui, spossatezza, astenia, modificazione dell'umore e dell'appetito, con intensità differente da soggetto a soggetto. La frequenza degli attacchi varia da uno alla settimana nel 15% dei casi a uno al mese nel 30% dei casi. La diagnosi differenziale deve essere fatta con la cefalea di tipo tensivo, la più diffusa delle cefalee primarie; distinguerle risulta spesso difficile perché possono essere associate tra loro . In caso le crisi durino più a lungo, oltre le 72 ore, entriamo nel campo delle complicanze dell'emicrania, nella classificazione ICHD-II 2004 suddivise in :
L'emicrania con aura, conosciuta anche come emicrania oftalmica, classica, emiparestesica, emiplegica, afasica, come emicrania accompagnata o complicata, è la forma con la quale l'oculista si confronta più frequentemente. L'emicrania con aura è un disturbo ricorrente, costituisce il 20% delle emicranie; l'altro 80% è rappresentato dalle forme senza aura, con una frequenza tra donne e uomini di 2-3,5: 1 tra i 20 e i 60 anni d'età. E' un disordine caratterizzato da attacchi periodici con sintomi neurologici focali reversibili, che si manifestano gradualmente in 5- 20 minuti e terminano in 60 minuti circa, con una certa predisposizione ereditaria (autosomica dominante a penetranza incompleta). La cefalea, con le caratteristiche dell'attacco emicranico, segue quasi sempre i sintomi dell'aura. Nel 15% dei casi la cefalea può essere assente, equivalente emicranico, o avere caratteristiche differenti dall'emicrania classica. Si manifesta temporalmente in quattro fasi: sintomi, premonitori, aura, emicrania, sintomi residui e la risoluzione dell'evento con un periodo di normalità sintomatologica. I sintomi premonitori, sono molto vaghi:
fame, sbadigli, aumento delle percezioni sensoriali, ritenzione idrica, che avvalorerebbero un'origine ipotalamica dell'affezione. Di solito sono turbamenti dell'umore mal definiti e raramente riferiti dai pazienti, se non richiesto con insistenza nell'anamnesi. L'aura si manifesta con sintomi transitori che precedono o più raramente accompagnano la fase algica; può avere caratteristiche visive (90%), sensitive (57%), più raramente afasiche (20%) o motorie (6%). I fenomeni visivi dell'aura possono essere positivi, come la comparsa di luci bianche o colorate, lampi, linee ondulate e/o tremolanti, noti come scotomi scintillanti, spettri di fortificazione o teicopsie, oppure essere negativi, macchie scure o perdita parziale o totale del visus, che preoccupano maggiormente il paziente.
I fenomeni sensitivi dell'aura possono essere anch'essi positivi, parestesie come punture di spillo, formicolii, o negativi, fenomeni ipoestesici; sono unilaterali, a lenta progressione, la cosiddetta "marcia dell'aura sensitiva".
I fenomeni afasici dell'aura, più rari, si associano ai fenomeni sensitivi che coinvolgono il viso, e interessano l'espressione verbale, con frequente "amnesia nominum". Infine, i fenomeni motori si presentano con ipostenia ad un arto e/o un'emiparesi di breve durata, sempre unilaterali, associati comunemente a fenomeni visivi o sensitivi. L'emicrania, che esordisce di solito dopo l'aura, può comparire anche senza alcun sintomo, aumenta nel tempo, raggiungendo la massima intensità in 30-120 minuti; raro un suo esordio notturno, nel sonno. All'emicrania possono associarsi nausea, vomito, fonofobia e fotofobia di varia intensità; le luci, i rumori, i minimi urti o i movimenti esacerbano il dolore, costringendo i malati a rimanere immobili al buio, lontano da fonti sonore. Seguono i sintomi residui, spossatezza, astenia, modificazione dell'umore e dell'appetito, con intensità differente da soggetto a soggetto. La frequenza degli attacchi varia da uno alla settimana nel 15% dei casi a uno al mese nel 30% dei casi. La diagnosi differenziale deve essere fatta con la cefalea di tipo tensivo, la più diffusa delle cefalee primarie; distinguerle risulta spesso difficile perché possono essere associate tra loro . In caso le crisi durino più a lungo, oltre le 72 ore, entriamo nel campo delle complicanze dell'emicrania, nella classificazione ICHD-II 2004 suddivise in :
- emicrania cronica (IHS 1.5.1.)
- stato emicranico (IHS 1.5.2.)
- aura persistente senza infarto (IHS 1.5.3.)
- infarto emicranico (IHS 1.5.4.)
- epilessia indotta dall'emicrania (IHS 1.5.5.)
a cui si rimanda perché non inerenti la nostra esposizione. Per quanto riguarda l'eziologia, le alterazioni della microcircolazione cerebrale e/o cardiaca sono tra le ipotesi più probabili. In particolare viene evocata la possibilità della presenza di un forame ovale cardiaco pervio e l'alta frequenza delle emicranie con aura in soggetti che svolgono attività sportiva di un certo impegno. Pur con queste ipotesi, solo in parte suffragate da dati di letteratura, le vere cause dell'emicrania con aura restano ancora non pienamente determinate.
Emicrania retinica
L'emicrania retinica, presente nella classificazione ICHDII 2004 (IHS 1.4.) come entità autonoma nel gruppo delle emicranie, è caratterizzata da attacchi ripetuti, almeno due, con disturbi visivi monoculari consistenti in fosfeni, scotomi o amaurosi totale che, a differenza dell'emicrania con aura, sono strettamente monoculari, in associazione a cefalea con carattere emicranico. I disturbi oculari, reversibili, dovrebbero essere confermati da un esaminatore durante l'attacco o almeno da disegni eseguiti dall'interessato, adeguatamente istruito. Queste restrizioni cliniche esprimono la difficoltà nella diagnosi di certezza di questa particolare e rara affezione, (46 casi certi descritti al mondo e quasi nessuna bibliografia).Il quadro retinico, al di fuori dell'attacco, è assolutamente normale; durante la fase acuta, al contrario, è presente un vasospasmo diffuso del letto arteriolare retinico, unico reperto di certezza diagnostica. Gli attacchi sono, com'è stato detto, monoculari e reversibili, con durata maggiore di 30 e minore di 60 minuti, con dolore intenso gravativo retro-oculare. Nel 50% dei casi è stata descritta in letteratura perdita finale del visus, anche se l'affezione, per l'ICHD-II 2004, resta reversibile e transitoria.
Deve essere distinta dall'amaurosi fugax, con la quale facilmente si confonde, che ha come possibile e temibile causa una dissezione o una serrata stenosi delle arterie carotidee. La sua eziologia resta tuttora largamente incerta.
Cefalea a grappolo
Nota in letteratura anglosassone come Cluster Headache, (IHS 3.1.), termine coniato nel 1952 da Charles Kunkle, a noi oculisti interessa perché la sintomatologia coinvolge sempre il territorio oftalmico. Conosciuta anche come cefalea del suicidio, (termine utilizzato anche per la ne- Emicrania Cefalea di tipo tensivo Familiarità presente assente Distribuzione per sesso F:M 3:1 2:1Qualità del dolore pulsante gravativo-costrittivo Sede unilaterale bilaterale Intensità medio-forte lleve o media Durata 4-72 ore 30 minuti - 7 giorni Profilo temporaleepisodico episodico episodico Sintomi e segni associati nausea e/o vomito, fono e fotofobia fono e fotofobia Comportamento del paziente isolamento, buio, silenzio, riposo lievi modificazioni Spesso entrambe Ie patologie coesistono in uno stesso paziente rendendo difficile la diagnosi differenziale nevralgia trigeminale), cefalalgia istaminica, nevralgia ciliare, eritromelalgia del capo o cefalea di Horton, è stata descritta, inizialmente, secondo varie fonti, dal neurologo inglese Wilfred Harris (1869-1960) come nevralgia migrante o, più probabilmente, da ?omas Willis (Wiltshire 1621 - London 1675), pioniere nella ricerca della vascolarizzazione del cervello (Poligono del Willis), che ne dette notizia nel 1672, individuandola in una donna che ne soffriva da più giorni, alla stessa ora, ore 16, e perciò da lui denominata "cefalea ad orologeria".
E' caratterizzata da dolore nel territorio orbitario o periorbitario, unilateralmente, con possibile cambiamento del lato coinvolto tra un attacco e l'altro nel 15% dei casi. L'irradiazione può avvenire più frequentemente verso la fronte e la tempia, sindrome superiore, o lo zigomo, l'arcata dentaria e il mento, sindrome inferiore, più rara. La cefalea a grappolo è la forma meno frequente tra le cefalee primarie.
Nella popolazione la cefalea a grappolo ha una prevalenza di 1 caso su 1000, un rapporto tra i sessi invertito rispetto all'emicrania, 6 : 1 (2001) a favore dei maschi, divario che sta restringendosi nel tempo (4,3 : 1 nel 2008), un esordio tra i 20 e i 40 anni, senza familiarità certa (forse autosomica dominante). A una fase attiva degli attacchi, "grappolo" o "cluster", di due settimane fino a tre mesi, segue una fase inattiva, di remissione, di 6/12 mesi, con paziente completamente asintomatico. La crisi compare all'improvviso, senza prodromi, con massima intensità in 5-10 minuti, dolore fortissimo, trafittivo, lancinante, insopportabile, stato d'agitazione del paziente, durata complessiva tra 15 e 180 minuti, una frequenza di 1-3 crisi al giorno, con disturbi neurovegetativi omolaterali al dolore. I sintomi e segni neurovegetativi per 85% sono oculari, con iperemia congiuntivale, lacrimazione, miosi e ptosi palpebrale, per il 70% sono nasali, con ostruzione dei meati e rinorrea. A questo quadro clinico si aggiunge sudorazione nella sede del dolore, flushing facciale con cute dell'emivolto arrossata, calda e umida, nausea, fotofobia, fonofobia, tachicardia all'inizio della crisi seguita da bradicardia e aumento della pressione arteriosa sistemica all'acme della crisi.
Fattori scatenanti favorenti sono l'alcool, il fumo di sigaretta, l'istamina di origine alimentare che, se non prontamente inattivata, per un eventuale deficit dell'enzima diaminoossidasi, può scatenare un attacco di cefalea in occasione dell'assunzione di cibo, come alcuni tipi di pesce. Si è notato che oltre il 50% dei fumatori con cefalea a grappolo fuma più di 20 sigarette al giorno, correlazione ancora poco chiara. Per quel che riguarda le forme cliniche, infine, la cefalea a grappolo può presentarsi in forma cronica, più rara, o in forma episodica (80%), se il periodo di remissione è superiore a un mese. La classificazione ICHD-II 2004 tra le forme di cefalea a grappolo prevede la forma denominata SUNCT (IHS 3.3.), "Short-lasting Unilateral Neuralgiform headache attacks with Conjiunctival injection and Tearing", che potrebbe essere tradotta come cefalea unilaterale di tipo nevralgico di breve durata con iniezione congiuntivale e lacrimazione. Il dolore, strettamente unilaterale in sede orbitaria, sovraorbitaria o temporale, trafittivo o pulsante, ha una durata di 5-240 secondi, una frequenza da 3 a 200 volte al giorno, non attribuito a nessun'altra condizione patologica. Per rientrare in questa fattispecie clinica ci devono essere, per la classificazione ICHD-II 2004, almeno 20 attacchi che soddisfino le caratteristiche suddette. Secondo i dati della letteratura lesioni della fossa cranica posteriore o dell'ipofisi possono manifestarsi con algie simili alla SUNCT, Gruppo C Nevralgia del trigemino Lateralità:
- Destra 60%
- Sinistra 39%
- Entrambi i lati 1%
Branche coinvolte: V1 2%,V2 20%,V3 17%,V1 e V2 14%,V2 e V3 42%,V1, V2 e V3 15%
anche se confonderla con una nevralgia trigeminale è molto facile. Anche la SUNCT vede l'oftalmologo frequentemente coinvolto in prima battuta; avere un giudizio diagnostico prudente e lungimirante è opportuno e necessario, anche se oltremodo difficoltoso.
anche se confonderla con una nevralgia trigeminale è molto facile. Anche la SUNCT vede l'oftalmologo frequentemente coinvolto in prima battuta; avere un giudizio diagnostico prudente e lungimirante è opportuno e necessario, anche se oltremodo difficoltoso.
Nevralgia del trigemino
Il "gruppo C" della classificazione ICHD-II 2004 tratta delle nevralgie craniche e dolori facciali. Sono patologie dolorose croniche con attacchi improvvisi, sempre unilaterali, nella zona d'irradiazione dei nervi interessati dall'evento patologico.La nevralgia del trigemino (IHS 13.1.) è la più comune tra le nevralgie craniche, coinvolgendo 3-5 persone su 100.000 abitanti; il 90% delle nevralgie facciali sono, infatti, trigeminali. Con prevalenza di 2 : 1 tra femmine e maschi, nel 75% ha un esordio dopo i 50 anni; un inizio giovanile impone il sospetto diagnostico di una forma sintomatica, secondaria (IHS 13.1.2.), molto più rara e temibile; nel 2/4% di casi si può trattare di una Sclerosi Multipla. La forma idiopatica o essenziale (IHS 13.1.1.) ha sempre un esame neurologico negativo. La sintomatologia della nevralgia trigeminale si manifesta con dolore intenso, parossistico, ad accessi, con carattere lancinante, a "scossa elettrica", a colpo di pugnale, di tipo urente, che inizia e termina in modo brusco.
Le crisi sono brevi, di pochi secondi, meno di 2 minuti, con una frequenza di 5/10 al giorno, subentranti nelle forme gravi, con scariche a salve. Il dolore, spesso stereotipato nel singolo paziente, può essere innescato da stimoli banali, come il lavarsi il viso o i denti, radersi la barba o fumare; rari, per non dire eccezionali, gli attacchi notturni. Il dolore insorge spontaneo e/o scatenato dalla pressione, anche leggera, su zone "trigger", zone grilletto, in assenza di deficit neurologici; se bilaterale, 3/5% dei casi, bisogna sospettare una forma secondaria, sclerosi multipla in primis, come nelle forme ad esordio giovanile. Interessa il territorio d'innervazione del quinto nervo cranico, Gruppo C (ICHD-II) con schema del trigemino.
Cefalea a grappolo Nevralgia del trigemino
Età di insorgenza 20-40 aa > 50 aa Sede del dolore territorio I branca trigeminale territori II-III branca trigeminale Durata della crisi 30-180min pochi sec-2 min Frequenza delle crisi 1-3 crisi/die (raggruppate in grappoli o ininterrotte) da 5-10 accessi al dì subentranti Intensità del dolore forte-molto forte forte-molto forte Qualità del dolore lancinante, trafittiva a "scossa elettrica" Fattori scatenanti la crisi nitroglicerina, istamina pressione su zone trigger Distribuzione per sesso M:F=6:1 M:F= 1:1,5 Sintomi di accompagnamento omolaterali al dolore: iniezione congiuntivale, spasmo muscolare facciale (tic) lacrimazione, miosi, ptosi palpebrale, omolaterale al dolore ostruzione nasale, rinorrea frequentemente la II° e III° branca; la I° branca, interessata singolarmente solo nel 5% dei casi, è spesso coinvolta con le altre due, per cui un'estensione algica alla regione oftalmica è molto frequente (Tabella n° 5). Fra un attacco e l'altro vi è assenza di dolore, perfetta sensibilità della faccia e della cornea; con il ripetersi degli eventi dolorosi può residuare un dolore sordo e subdolo, persistente.Durante la crisi dolorosa vi può essere contrattura della muscolatura facciale omolaterale, da cui il termine, ormai desueto, "Tic Douloureux" (André, 1756), dato inizialmente alla malattia. Nel corso della crisi il paziente resta immobile, interrompendo ogni sua attività, al contrario della cefalea a grappolo, dove prevale uno stato di agitazione. L'evoluzione è discontinua; solitamente si aggrava con sempre minori periodi di remissione tra una crisi e l'altra. La diagnosi differenziale deve essere fatta essenzialmente con la cefalea a grappolo, con cui non è difficile confonderla.
La genesi della nevralgia trigeminale non è ancora pienamente chiarita; il conflitto vascolare è invocato da più parti come causa più probabile. L'arteria cerebellare superiore è la struttura vascolare che più frequentemente comprime la radice o il ganglio del Gasser, con lesione delle guaine mieliniche, come testimoniato dalle risonanze magnetiche, per anomalie di calibro e di percorso di quest'arteria. Anche alcune malformazioni del tronco dell'arteria basilare, (mega-dolico-ectasie arteriose intracraniche), potrebbero essere tra le possibili cause vascolari dell'affezione.
Le decompressioni vascolari eseguite in corso di nevralgie trigeminali non trattabili con interruzione della relativa sintomatologia dolorosa in percentuale del 95%, avvalorerebbero tali ipotesi. Del resto, la risposta positiva iniziale alla terapia farmacologica, che perde nel tempo efficacia, evidenzia una causa strutturale ancorché funzionale dell'affezione. Maggiormente poco efficace, già dall'inizio, è la risposta ai fans nelle temibili forme secondarie o sintomatiche, tra cui, curiosamente, troviamo anche il piercing della lingua. Una volta accertata l'eziologia, si tratta di forme secondarie, che aumenteranno sempre più di numero, per il maggior utilizzo dell'imaging nella diagnostica. L'estremità cranica può essere interessata da altre forme nevralgiche, come quelle a partenza dal nervo glossofaringeo, dal laringeo superiore o nelle algie che sono dette "atipiche", non di nostra competenza, alle quali si rimanda.
Oftalmoplegie dolorose
In questa dizione uniamo le due affezioni dolorose con paralisi della muscolatura estrinseca dell'occhio che più da vicino interessano noi oftalmologi: la Sindrome di Tolosa- Hunt e l'Emicrania Oftalmoplegica di Moebius. La Sindrome di Tolosa-Hunt (IHS 13.16.), nota anche come oftalmoplegia dolorosa o sindrome oftalmoplegica, è dovuta ad una collagenopatia da immunodeficienza con infiltrazione granulomatosa della porzione intracavernosa della carotide interna.Il dolore è retro e sopraorbitario, di grave intensità, che spesso precede di qualche giorno il manifestarsi dell'oftalmoplegia. La paralisi dei muscoli estrinseci oculari coinvolge con maggiore frequenza il III° nervo cranico, anche se il IV° e il VI° possono essere contestualmente interessati, ma quasi mai isolatamente. Il nervo ottico, nei casi più gravi, a volte è coinvolto, con deficit visivo più o meno severo. L'affezione risponde positivamente alla terapia cortisonica e si risolve, di solito, senza reliquati, colpendo l'età adulta, sopra i 41 anni, in egual frequenza i due sessi.
L'Emicrania Oftalmoplegica (IHS 13.17.), nota anche come paralisi oculomotoria recidivante o periodica, è un'affezione molto rara, con una sintomatologia molto simile alla Tolosa-Hunt, colpisce l'età infantile, anche sotto l'anno di vita. Questo dato la rende particolarmente drammatica. Si presenta con forte cefalea di tipo emicranico in regione orbitaria, monolaterale che dura qualche giorno prima dell'insorgere della paralisi del III° nervo cranico; il IV° e VI° possono variamente essere coinvolti.
A testimoniare la maggiore drammaticità del quadro clinico, oltre l'età, c'è il dato dello scarso e/o parziale recupero dei deficit neurologici, presenti della fase acuta, a volte solo dopo alcune settimane dalla lancinante cefalea. Le cause sono poco certe; si riscontrano aneurismi della carotide interna o una trigeminale (da Neurochirurgia Udine) neuropatia demielinizzante ricorrente alla captazione del gadolinio all'imaging radiologica. Entrambe queste due algie dolorose associate ad oftalmoplegie sono, per fortuna, rare e affrontabili con uno strumentario e una farmacopea ben più sofisticate e efficaci rispetto ai tempi in cui furono, per la prima volta, diagnosticate. Questo non deve in nessun modo far sottovalutare la loro aggressività; solo una diagnosi e terapia precoce ci permetteranno di fronteggiarle e sconfiggerle con maggiore speranza di successo e minori deficit funzionali permanenti.
Considerazioni finali
Tracciare delle considerazioni finali in campo di dolore cranico significa dimenticare che ci troviamo di fronte ad un dramma che l'uomo ha, da sempre, dovuto affrontare, e dal quale ne è uscito spesso sconfitto, se non altro dal punto di vista psichico. Arthur Schopenhauer e Søren Kierkegaard, ritenuti universalmente i massimi filosofi del dolore, più di altri hanno incarnato nelle loro opere la tragicità del dolore umano. "Sei sono dolore e bisogno, e il settimo è noia" affermava Schopenhauer descrivendo l'essenzialità della settimana per la maggior parte del genere umano.Il dolore trigeminale e cranico in generale è, senza dubbio, il più temibile dei dolori che l'uomo possa subire durante la sua vita, e noi oftalmologi siamo spesso i primi testimoni delle manifestazioni d'esordio di queste dolorose affezioni. Il nostro compito è indicare, presto e bene, le migliori strade da intraprendere per allentare la morsa che questi pazienti sentono stringersi intorno alla loro triste esistenza. L'occhio, e la regione orbitaria più in generale, sono al centro di queste patologie, tante volte definite "del suicidio".
Nell'affrontare questi temi non sentiamoci spettatori estranei. La diagnosi e la terapia delle algie orbitarie non bulbari coinvolge da vicino noi oftalmologi ed esige positive risposte e proposte, nei limiti delle nostre competenze. Siamo medici prima di essere oculisti! L'affascinante e temibile mondo dell'encefalo un po' ci appartiene; l'unica finestra naturale che ad esso si affaccia e si apre è l'organo verso il quale ogni nostro sforzo è proteso e dedicato: non chiudiamo definitivamente alla speranza di questi pazienti la finestra dell'oftalmologia, che può offrire nuovi scenari, possibili soluzioni e a volte proposte positivamente alternative.


